Was ist die Ursache?
Beim Cushing-Syndrom (Hyperadrenokortizismus) werden erhöhte Mengen des körpereigenen Kortisols produziert. Beim Hund liegt in den meisten Fällen ein sogenannter hypophysärer Cushing vor. Hierbei führt ein Tumor in der Hypophyse (Hirnanhangsdrüse) zu einer vermehrten Kortisolproduktion in den Nebennieren. Sehr viel seltener gibt es einen Tumor in einer der beiden Nebennieren, der ebenfalls zu einer erhöhten Kortisolproduktion führt.
Welche Hautsymptome sind typisch?
Als Konsequenzen der erhöhten Kortisolbildung für die Haut ergeben sich v.a. eine Verlangsamung des Haarwachstums bis zu Haarausfall und kahle Stellen oder insgesamt schütteres Fell, Farbveränderungen (schwarz -> rotbraun, braun -> blond), dünne, faltige Haut, Schuppenbildung, Komedonen, Verkalkungen der Haut, verzögerte Wundheilung, durchscheinende Blutgefäße, erhöhte Neigung zu Blutergüssen sowie zu bakteriellen Hautentzündungen, Pilzinfektionen und Infektionen mit Demodexmilben.
 Pudel mit Cushing-Syndrom und Haarverlust am Rumpf.
Pudel mit Cushing-Syndrom und Haarverlust am Rumpf.
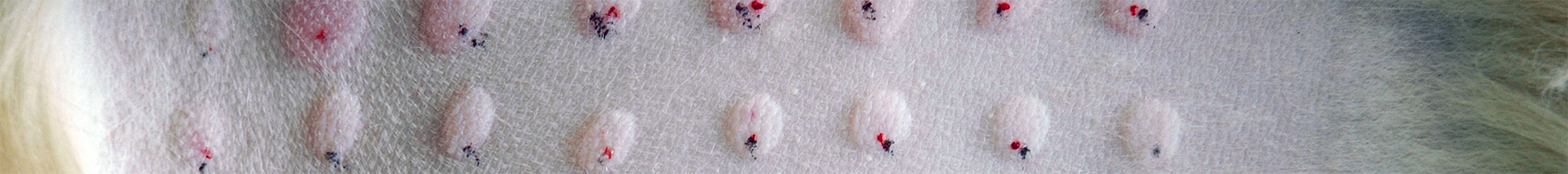
 Dünne, faltige Haut mit Komedonen am Bauch eines Hundes mit Cushing-Syndrom.
Dünne, faltige Haut mit Komedonen am Bauch eines Hundes mit Cushing-Syndrom.
Welche anderen Symptome sind zu erwarten?
Konsequenzen für den Gesamtorganismus sind v.a.
- Vermehrtes Trinken und vermehrter Urinabsatz
- Vermehrtes Hungergefühl
- Muskelabbau, Fettaufbau („Stammfettsucht“)
- Atemprobleme, Hecheln, evtl. Verkalkungen der Lunge, Bronchopneumonie, Thrombosegefahr
- Diabetes mellitus („Steroiddiabetes“)
- Osteoporose, Osteomalazie, -> Frakturen, Bänderrisse, Patellaluxation
- verzögerte/schwache Läufigkeit bzw. Hodenatrophie
- Verhaltensänderungen, neurologische Veränderungen (auch Sehstörungen, Krämpfe)
- Augenveränderungen, auch Hornhautulzera
Wie wird ein Cushing-Syndrom diagnostiziert?
Die Diagnose wird gestellt über die Kombination von Rasse, Alter, Vorbericht, klinischem Bild und spezifischen Blut-/Urinuntersuchungen, evtl. noch Ultraschall und MRT/CT, die den entsprechenden Verdacht bestätigen und gleichzeitig die Ursache (Hypophyse oder Nebennierenrinde) ermitteln.
Warum soll diese Erkrankung so früh wie möglich behandelt werden?
Da Kortisol Einfluß auf jede einzelne Zelle des Körpers hat, betreffen die Auswirkungen einer Cushing-Erkrankung den gesamten Organismus. Jede Cushing-Erkrankung ist potentiell lebensbedrohlich, plötzliche Todesfälle können alleine durch die erhöhte Thrombosegefahr jederzeit auftreten. Deshalb sollte jeder Cushing-Patient möglichst frühzeitig und konsequent behandelt werden.
Welche Behandlungsmöglichkeiten gibt es?
Die Therapie richtet sich nach der Ursache: die chirurgische Entfernung ist bei einem Nebennierenrindentumor die Methode der Wahl, wenn auch nicht immer durchführbar, da das veränderte Organ sehr ungünstig in unmittelbarer Nachbarschaft der großen Bauchgefäße (Vena cava und Bauchaorta) liegt und auch mit diesen verwachsen sein kann.
Bei einem Hypophysentumor wird meistens eine medikamentelle Therapie durchgeführt. Mit dem Medikament o,p-DDD (Lysodren) wird eine Zerstörung der kortisolproduzierenden Zellen der Nebennierenrinden erreicht. In den letzten Jahren wird aber meistens die deutlich nebenwirkungs- und risikoärmere und oft erfolgreichere Therapie mit Trilostane eingesetzt. Diese Medikament blockiert die Kortisolproduktion durch Hemmung eines speziellen, hierzu erforderlichen Enzyms. Die medikamentelle Therapie des hypophysären Cushings ist eine lebenslange Behandlung, da der eigentliche Tumor nicht beeinflusst wird, sondern nur seine Folgen.
Jede Behandlung eines Cushing-Patienten bedarf regelmäßiger Kontrollen, wie viel Cortisol noch produziert werden kann, und bedarf einer sorgfältigen Überwachung: Sinkt der Cortisolspiegel zu plötzlich und zu stark ab, kann als Nebenwirkung eine sogenannte Addisonkrise auftreten, bei der es u.a. zu Herzrhythmusstörungen und – falls nicht erkannt und entsprechend behandelt – zum Tod des Patienten kommen kann.
Was ist ein iatrogener Cushing?
Beim iatrogenen Cushing zeigt der Körper die Reaktionen wie beim Cushing-Syndrom beschrieben, produziert aber selbst keine erhöhten Mengen an Cortisol, sondern reagiert auf zu viel von außen zugeführtes Kortison (in Form von Spritzen, Tabletten, Salben etc.).
Da der Organismus selbst weniger oder gar kein Kortisol mehr selbst produziert, wenn es immer von außen zugeführt wird, bilden sich im Laufe der Zeit die Nebennierenrinden zurück und produzieren praktisch kein Kortisol mehr. In solchen Fällen darf eine Kortisongabe nicht abrupt beendet werden, sondern schrittweise reduziert und ausgeschlichen werden, damit es nicht zu der gefürchteten „Addison-Krise“ kommt.